Для проведения диагностической лапароскопии предпочтительно использовать лапароскоп с 300 оптикой, что позволяет «заглядывать из-за угла» (А.Г. Кригер и соавт., 2002), (рис.30).
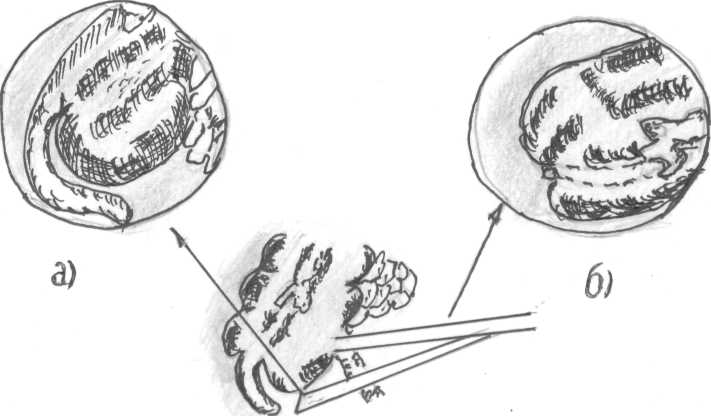
Рис. 30. Осмотр отростка, расположенного за слепой кишкой.
а) лапароскопом с 300 оптикой, б) лапароскопом с прямой оптикой
Информативность проведения лапароскопии определяется как качеством лапаросокопической аппаратуры, так и опытом эндохирурга. А.А. Гринберг и соавт., (2002) отмечают, что визуализировать червеобразный отросток удалось у 94% обследованных и установить правильный диагноз острого аппендицита у 99%. По мнению этих же авторов основными причинами неудачных попыток осмотра червеобразного отростка являлось наличие аппендикулярного инфильтрата, атипичное расположение червеобразного отростка (ретроцекальное, ретроперитонеальное, тазовое, подпеченочное) и наличие спаечного процесса в правой подвздошной области. Так, ретроцекальное расположение червеобразного отростка отмечено в 10,1% случаев, ретроперитонеальное – в 1,0%, подпеченочное – в 1,5%, тазовое – в 2,7%. Спаечный процесс в правой подвздошной области был выявлен в 16,9% и инфильтрат – в 4,6% наблюдений.
В хирургическом отделении 3-й городской больницы им.С.К. Нечепаева и хирургическом отделении №1 городской клинической больницы №11 за последние 5 лет было выполнено 912 экстренных лапароскопий больным с подозрением на острый аппендицит. Диагноз острого аппендицита при лапароскопии подтвержден у 347 (38,0%) больных. Другая патология, преимущественно гинекологическая, найдена у 426 (46,8%) пациентов. Патологии не выявлено у 139 (15,2%). Червеобразный отросток не удалось осмотреть в 39 (4,3%) случаях. Причинами неудач явилось наличие атипичного расположения червеобразного отростка, спаечный процесс в правой подвздошной области и наличие плотного аппендикулярного инфильтрата или периаппендикулярного абсцесса. Ошибки лапаросокпической диагностики острого аппендицита наблюдались в этой группе больных в 7 (0,8%) наблюдений, в основном, когда не удавалось полностью осмотреть червеобразный отросток, и делалось заключение об отсутствии острого аппендицита при наличии воспалительных изменений в «скрытой» части червеобразного отростка.
На основании собственного опыта проведения диагностической лапароскопии и данных литературы мы выделили следующие прямые и косвенные лапароскопические признаки острого аппендицита.
Прямыми лапароскопическими признаками острого аппендицита являются: увеличение отростка в диаметре более 7-8 мм (по сравнению с введенным 5 мм инструментом), более выраженная гиперемия серозной оболочки по сравнению с окружающими петлями кишок, наложения фибрина, ригидность отростка при пальпации зажимом. При выявлении катарального воспаления, более надежным критерием является отек червеобразного отростка. Для оценки этого признака следует отросток приподнять каким-либо инструментом, подведенным под него. При наличии отека, отросток не свешивается с инструмента, а сохраняет прежнее горизонтальное положение (А.Г. Кригер и соавт.), (рис.32).
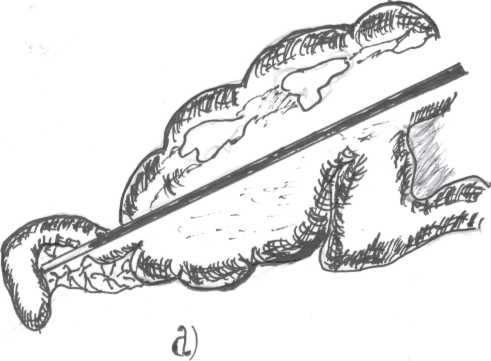

Рис. 32.
К косвенным лапароскопическим признакам острого аппендицита относим: наличие серозно-фибринозного или гнойного выпота в правой подвздошной области, гиперемия и инфильтрация париетальной брюшины в этой зоне, гиперемия и инфильтрация части слепой кишки, наличие инфильтрата в области слияния трех тений слепой кишки. Косвенные признаки используются для диагностики острого аппендицита в тех случаях, когда не удается полностью осмотреть червеобразный отросток. Разумеется, косвенные признаки не позволяют с большой точностью установить диагноз, но все же дают возможность с высокой степенью вероятности заподозрить его.
Однако при невозможности детальной визуализации червеобразного отростка, диагноз острого аппендицита исключить нельзя. При недооценке этого правила возможны нежелательные последствия для больного.
А.Г. Кригер и соавт., (2000, 2004) на основании большого опыта в лапароскопической диагностике пришли к заключению, что в тех случаях, когда червеобразный отросток удалось осмотреть на всем протяжении диагностические ошибки составили 1,7% за счет гипердиагностики «катарального» аппендицита. Если червеобразный отросток не удалось осмотреть полностью или диагноз устанавливался по косвенным признакам, ошибочные диагнозы составили 8,5%.
А.А. Гринберг и соавт., (1998) подчеркивают, что главенствующее место в алгоритме обследования больных с острым аппендицитом должна все же занимать клиническая картина. Дополнительные методики могут применяться лишь в сомнительных ситуациях, преимущественно у тех пациентов, у которых в силу объективных причин дифференциальная диагностика болей в нижних отделах живота может вызвать затруднения.
Таким образом, при подозрении на острый аппендицит, когда клинико-лабораторные показатели не позволяют подтвердить или исключить диагноз, применение по показаниям диагностической лапароскопии, целесообразно и оправдано. Лапароскопия позволит осуществить наиболее точную диагностику и избежать в ряде наблюдений напрасную лапаротомию.
Глава 12. Лечение острого аппендицита
Единственным методом лечения больных острым аппендицитом является ранняя экстренная операция, которая должна осуществляться в первые 6 часов с момента поступления больного в стационар и через час после установления диагноза (А.Г. Кригер и соавт., 2002).
Уместно привести замечания П.Н. Маслова и Г.Ф. Лось (1966) о том, что широкие показания к аппендэктомии без достаточно полного обследования могут привести к нежелательным последствиям у некоторых больных. Хирург должен стремиться к максимальной точности в диагностике различных форм острого аппендицита, при явных признаках деструктивного аппендицита выжидание преступно. Не следует забывать высказывание «старых» авторов о коварстве аппендицита, особенно при атипичном его течении.
Уважаемый посетитель!
Чтобы распечатать файл, скачайте его (в формате Word).
Ссылка на скачивание - внизу страницы.