АНОМАЛИИ РАЗВИТИЯ
ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
С каждым шагом методики вперед мы как бы поднимаемся ступенью выше, с которой открывается нам более широкий горизонт, с невидимыми раньше предметами.
И. П. Павлов
Выявление и клиническая интерпретация симптоматики при патологических процессах головного мозга у новорожденных и детей раннего возраста традиционно вызывает большие трудности. Нейрорадиологические исследования зачастую существенно дополняют и помогают в постановке диагноза, оценке динамики и исхода заболевания.
Абсолютные показания к использованию нейрорадиологических методов следующие:
· недоношенность (особенно до 32-й недели гестации у детей с массой тела менее 1500 г);
· неврологическая симптоматика поражения головного мозга (судорожный синдром, задержка психомоторного развития, гидроцефальный синдром, признаки органического или инфекционного поражения ЦНС);
· родовая травма;
· множественные стигмы дизэмбриогенеза;
· проявления асфиксии и гипоксии в родах.
При прочих осложнениях антенатального и интранатального периодов вопрос о применении дополнительных методов исследования решается индивидуально.
РАЗВИТИЕ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
Нервная система развивается из наружного зародышевого листка - эктодермы. Ее утолщение, расположенное вдоль дорсальной поверхности туловища, формирует нервную пластинку (2-я неделя гестации).
В дальнейшем края нервной пластинки утолщаются и сближаются, в то время как сама пластинка углубляется и образует нервную бороздку. Края пластинки, принявшие форму нервных валиков, соединяются и образуют нервную трубку, которая, погружаясь в глубину, отшнуровывается от эктодермы (3-я неделя гестации).
Одновременно из клеток, входящих в состав нервных валиков, образуются узловые (ганглиозные) пластинки. В дальнейшем они расщепляются: часть их, располагаясь в виде валиков по бокам нервной трубки, ближе к ее дорсальной поверхности, образуют спинномозговые узлы; другие нервные клетки мигрируют на периферию, образуя узлы вегетативной нервной системы.
Различная дифференцировка и неравномерность роста нервной трубки значительно изменяют ее внутреннюю структуру, внешний вид и форму полости. Расширенный краниальный отдел нервной трубки развивается в головной мозг, а остальная ее часть - в спинной мозг.
На 4-й неделе гестации после закрытия переднего отверстия нервной трубки образуются три первичных мозговых пузыря: прозэнцефалон (передний мозг), мезэнцефалон (средний мозг) и ромбэнцефалон (задний мозг). Затем происходит быстрый рост трубки с формированием изгибов в области среднего мозга и между задним мозгом и спинным мозгом.
На 5-й неделе гестации передний мозг делится на два пузыря: телэнцефалон (конечный мозг) и диэнцефалон (промежуточный мозг). Средний мозг не делится и становится третьим мозговым пузырем. Ромбовидный мозг делится на метэнцефалон (задний) и миелэнцефалон (промежуточный) мозг. Одновременно образуется ряд изгибов: теменной на уровне среднего мозгового пузыря, мостовой - в области заднего мозгового пузыря и затылочный - в месте перехода спинного мозга в продолговатый.
Со временем стенки мозговых пузырей утолщаются, рельеф поверхности усложняется, в центральных отделах формируются различные по величине и положению полости, из которых в дальнейшем развиваются желудочки мозга. Они заполнены спинномозговой жидкостью и сообщаются между собой и с центральным каналом спинного мозга. Стенка каждого мозгового пузыря развивается в определенную часть головного мозга, а полость превращается в соответствующий желудочек. Вентральная часть ромбовидного мозга преобразуется в продолговатый мозг, его задняя стенка остается тонкой пластинкой и образует нижний мозговой парус. Задний мозг составляют мозжечок и мост. Полость ромбовидного мозга превращается в IV желудочек, который посредством отверстий сообщается с подпаутинным пространством. Ворсинчатая подстилка формируется из тонкой эпендимальной крыши IV желудочка и имеющей мезенхимальное происхождение мягкой мозговой оболочки (pia mater). Путем пролиферации васкуляризированной мягкой мозговой оболочки ворсинчатая подстилка внедряется в IV желудочек и дифференцируется в ворсинчатое сплетение. Так формируются все 4 ворсинчатые сплетения (в III, боковых и IVжелудочках). На 9-й неделе беременности клетки сосудистого сплетения становятся секретирующими и начинают продуцировать спинномозговую жидкость.
Дорсальная стенка III мозгового пузыря образует крышу среднего мозга, или четверохолмие, а вентральная - ножки мозга. Полость среднего мозга превращается в узкий канал - водопровод мозга, соединяющий III и желудочки.
Конечный мозг представлен правым и левым полушариями большого мозга, расположенными над всеми остальными мозговыми пузырями. Полушария состоят из наружно расположенной коры большого мозга (плащ), белого вещества составляющего почти всю массу полушарий, базальныхядер, локализующихся в области нижних отделов полушарий, и обонятельного мозга, занимающего наиболее вентральное положение. Полость конечного мозга образует два боковых желудочка.
Гипоплазия зрительных нервов и хиазмы. Хиазма и зрительные нервы не определяются. Зрительные тракты не изменены.
Передние рога боковых желудочков вздуты и закруглены, напоминая картину лобарной голопрозэнцефалии. В отличие от нее, обычно хорошо сформированы межполушарная щель и серповидный отросток твердой мозговой оболочки.
При КТ и МРТ выявляются гипоплазия хиазмы и зрительных нервов, отсутствие прозрачной перегородки, расширенные лобные рога боковых желудочков, увеличение передних заворотов III желудочка (рис. 3.13)
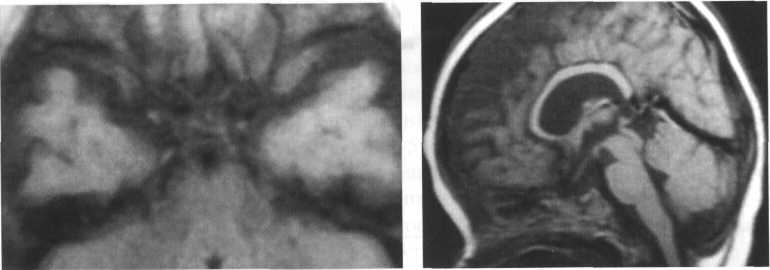
а б
Рис. 3.13. Септооптическая дисплазия.
МРТ. а — Т1-ВИ, аксиальная плоскость;
б — Т1-ВИ, сагиттальная плоскость.
При МРТ нередко выявляется и непарная передняя мозговая артерия.
Септооптическая дисплазия часто сочетается с мальформациями кортикального развития, в первую очередь с шизэнцефалией.
Дифференцировать голопрозэнцефалию необходимо с гидранэнцефалией, кистами Денди - Уолкера, гидроцефалией тяжелой степени.
Отсутствие или частичное формирование фалькса и межполушарной щели свидетельствуют в пользу голопрозэнцефалии.
НАРУШЕНИЯ ФОРМИРОВАНИЯ КЛЕТОЧНОЙ МИГРАЦИИ
(МАЛЬФОРМАЦИИ КОРТИКАЛЬНОГО РАЗВИТИЯ).
С развитием методов нейровизуализации мальформации кортикального развития, являющиеся причиной эпилепсии, отставания в развитии и других психоневрологических нарушений, стали диагностироваться все чаще.
Причиной формирования кортикальных дисплазий является нарушение клеточной пролиферации, нейронной миграции и организации коры.
На 5-й неделе гестации головной мозг состоит из терминального матрикса и радиальных глиальных волокон. Пролиферация нейробластов наблюдается между 7-й и 16-й неделями гестации, а миграция нейробластов происходит между 12-й и 24-й неделями в виде шести последовательных волн. На ранних стадиях нейробласты мигрируют от 1 до 3 дней. В поздние фазы необходимо более чем 2 недели для того, чтобы они заняли свое окончательное место в коре. Нейробласты мигрируют из терминального матрикса вдоль глиальных волокон (рис. 3.14). После окончания процесса нейробласты, которые мигрировали раньше, располагаются в более глубоких слоях, тогда как мигрировавшие позже располагаются поверхностно.
Уважаемый посетитель!
Чтобы распечатать файл, скачайте его (в формате Word).
Ссылка на скачивание - внизу страницы.