При антенатальной диагностике не всегда, к сожалению, удается увидеть слепо заканчивающийся верхний сегмент пищевода. Однако, заподозрить эту патологию до родов позволяет обнаружение многоводия, отсутствие визуализации желудка у плода при повторных УЗИ – обследованиях, а также выявление других пороков развития, часто сочетающихся с АП. Частота сочетанных аномалий при АП превышает 50%. Это, прежде всего врожденные пороки сердца, ЖКТ, скелета. Довольно высока частота и хромосомных болезней, преимущественно трисомии по 21 паре хромосом. Для АП характерны и определенные комбинации нескольких пороков у одного больного. Именно факт частого одновременного сочетания АП с некоторыми аномалиями явился основанием для выделения и описания VACTERL – ассоциации (V – вертебральные пороки, A – аноректальные, С – кардиальные, Т – трахеальные, Е – эзофагеальные, R – ренальные, L – пороки конечностей).
Наиболее часто (88%) встречается атрезия пищевода с нижним трахеопищеводным свищем. Верхний сегмент пищевода при этом варианте порока слепо заканчивается, обычно на уровне Th2 – Th4, стенка сегмента гипертрофирована, диаметр его намного больше диаметра нижнего сегмента, который начинается от трахеи, чаще от ее мембранозной части. Между сегментами, как правило, существует диастаз, величина которого определяет выбор метода лечения. Атрезия пищевода с верхним и нижним трахеопищеводным свищом, а также только с проксимальной фистулой встречается крайне редко (4%), равно как и изолированный ТПС без атрезии пищевода (3%). Изолированная форма атрезии пищевода (без трахеопищеводного свища – 5%) почти всегда сопровождается большим диастазом между сегментами.
Диагностика и лечебные мероприятия в родильном доме.
Основным клиническим симптом АП является обильное выделение из ротовой полости пенистой слюны, которую ребенок не может проглотить. Если ребенка начинают кормить, то он давится, закашливается, часто при этом появляется разлитой цианоз, быстро присоединяется аспирационная пневмония, приводящая к нарастающей дыхательной недостаточности. Поэтому следующее правило является абсолютным в диагностике атрезии пищевода – диагноз АП должен быть поставлен до первого кормления. Достижению этой цели служит обязательное зондирование пищевода и желудка, которое должно проводиться непосредственно после рождения каждому ребенку. Эта процедура является не только диагностической, но и лечебной, поскольку при отсутствии АП позволяет опорожнить желудок новорожденного от заглоченных во время родов околоплодных вод и предотвратить возможную аспирацию. Зонд вводится на глубину 24 см, чтобы предупредить сворачивание его в проксимальном сегменте пищевода. При АП зонд встречает препятствие на расстоянии примерно 8–10 см от края десен. Наиболее простым способом подтверждения диагноза является проба Элефанта. Для ее проведения в пищевод ребенка вводят зонд до ощущения упора и затем через этот зонд одним толчком вводят 10 мл воздуха. Если пищевод проходим, воздух бесшумно пройдет в желудок, если же имеется АП, воздух с шумом (за счет турбулентного тока) выйдет наружу. При первых подозрениях на АП, подтвержденных положительной пробой Элефанта, ребенок должен быть интубирован с целью проведения санации дыхательных путей, и, таким образом, снижения риска развития аспирационной пневмонии. После интубации больной находится на самостоятельном дыхании через интубационную трубку, с ингаляцией увлажненного кислорода. Выраженная дыхательная недостаточность, требующая перевода на искусственную вентиляцию легких, чаще всего свидетельствует о наличии АП с широким нижним трахеопищеводным свищом. Следующим шагом, который должен предпринять врач родильного дома, является срочный перевод ребенка в специализированный хирургический стационар.
Диагностика и лечебные мероприятия в хирургическом стационаре.
Новорожденных с АП следует госпитализировать в реанимационное отделение. Параллельно со стабилизацией функции жизненно важных органов проводят диагностические мероприятия с целью подтверждения АП и выбора оптимальной тактики и сроков лечения.
Основным диагностическим методом является рентгенологическое обследование, которое позволяет не только подтвердить диагноз, но и определить тип аномалии и ее основные характеристики (наличие или отсутствие свища, его ширина); оценить состояние легких, выявить сочетанную патологию.
Рентгенологическое обследование проводят с использованием водо- или жирорастворимых контрастных веществ (урографин, верографин, тразографт, иодолипол и др.), разведенных до 20 – 30% концентрации. Недопустимо использование бариевой взвеси в связи с высокой опасностью аспирации и ее тяжелых последствий. Количество вводимого контрастного вещества должно быть минимальным: для доношенного ребенка не более 1 мл, для недоношенного - не более 0,5 мл. Высказываемые иногда опасения относительно токсического воздействия на организм новорожденного иодосодержащих препаратов не обоснованы. Для введения контрастного вещества используют ороэзофагеальный или назоэзофагеальный зонд, который вводят в верхний сегмент пищевода до тех пор, пока конец зонда не упрется в дно сегмента. После введения контраста зонд извлекают и производят рентгенограммы в вертикальном положении в двух проекциях (прямая и боковая) с захватом грудной клетки и брюшной полости. После обследования необходимо снова ввести зонд в верхний сегмент и удалить (отсосать шприцом) содержимое.
Можно проводить исследование с рентгеноконтрастным зондом без применения контрастного раствора (рис. 1). Такая методика имеет определенные недостатки (не позволяет до операции диагностировать проксимальный ТПС, искажает истинное положение верхнего сегмента в грудной клетке), поэтому мы предпочитаем контрастное рентгенологическое исследование.
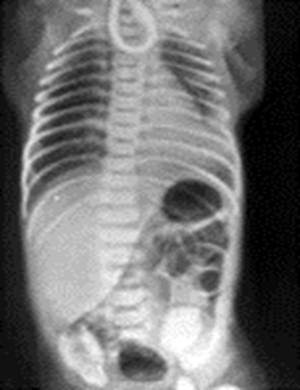
Рис. 1. Атрезия пищевода с нижним трахеопищеводным свищом. В оральный сегмент пищевода введен рентгеноконтрастный зонд.
Рентгенологическая картина определяется видом аномалии.
При АП с нижним ТПС (наиболее частая форма) контрастное вещество заполняет верхний сегмент пищевода, обозначая его уровень (как правило, Th2-4), в желудочно-кишечном тракте имеется газ, что свидетельствует о наличии нижнего ТПС (рис.1, 2). Степень газонаполнения кишечника определяется шириной ТПС. Выраженная пневматизация кишечных петель (особенно у ребенка нескольких часов жизни) говорит о наличии широкого ТПС.
Уважаемый посетитель!
Чтобы распечатать файл, скачайте его (в формате Word).
Ссылка на скачивание - внизу страницы.