














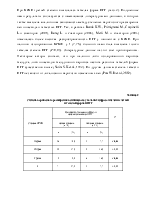


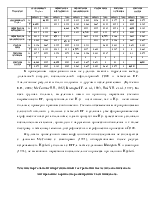
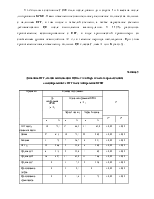





Течение ПГГ после выполнения ЭЛ ВРВП было изучено у 42 больных ЦП класса А и В, с пищеводным варикозом второй и третей степени, которым ранее не проводилось ЭЛ или склерозирование вен. Оценка изменений СОЖ и клинико-лабораторных результатов проводилась через один и три месяца после выполнения ЭЛ.
При статистической обработке полученных результатов использовались: однофакторный дисперсионный анализ, парный критерий Стьюдента - для анализа количественных признаков; критерий χ2 - для анализа качественных признаков. Различия считались достоверными при Р<0,05.
Результаты исследования
Клиническая характеристика больных.
В ходе работы обследовано 120 больных ЦП различной этиологии и степени компенсации, cредний возраст которых составлял 41,0± 15,6 лет.Из них мужчин - 79 (65,8%), женщин - 41 (34,2%). Алкогольная этиология ЦП выявлена у 49 (40,8%), вирусная - у 31 (25,8%), cмешанная форма – у 15 (12,5%), первичный билиарный цирроз (ПБЦ) - у 14 (11,6%) больных.
Наиболее часто выявляемыми клиническими признаками ЦП у обследованных нами пациентов были астенический (95,8%) и отёчно-асцитический синдромы (60,0%), желтуха (81,7%), малые печёночные знаки (80,8%), печёночная энцефалопатия (60,8%).
Частота выявления тех или иных лабораторных синдромов была различной. Так, цитолитический синдром отмечен у 105 (87,5 %), холестатический синдром - у 102 (85,0%), гиперспленизм – у 73 (60,8%), печеночно-клеточная недостаточность - у 72 (60,0%), анемия - у 71 (59,2%), лейкоцитоз - у 24 (20,0%), тромбоцитоз - у 10 (8,3%) больных.
Компенсированный ЦП (класса А) был обнаружен у 55 (45,8%), субкомпенсированный ЦП (класса В) - у 36 (30,0%), декомпенсированный ЦП (класса С) - у 29 (24,2%) больных. Компенсированная ПГ выявлялась у 31 (25,8%), субкомпенсированная - у 60 (50,0%), декомпенсированная - у 29 (24,2%) больных.
При ультразвуковом исследовании размеры печени были увеличены у 76 (63,3%), уменьшены - у 17 (14,2%) и нормальными - у 27 (22,5%) пациентов; контуры печени выглядели ровными - у 33 (27,5%) и неровными - у 87 (72,5 %) больных. Эхогенность паренхимы печени была повышенной у 94 (78,3), пониженной - у 18 (15,0%), и средней - у 8 (6,7%) наблюдаемых пациентов. Структура печени большинства больных ЦП в нашем исследовании была диффузно неоднородной в 112 (93,3%) случаях. Сосудистый рисунок печени был обеднен у 101 (84,2%) пациента. Увеличенный диаметр воротной и селезеночной вен обнаруживался в 41 (34,2%) и 75 (62,5%) случаев, соответственно. Увеличение площади селезенки отмечено у 96 (80,0%), портосистемные коллатерали - у 34 (28,3%), уплотнение стенок вен - у 24 (20,0%) наблюдаемых больных.
Линейная скорость кровотока (ЛСК) по воротной вене составляла, в среднем 13,9±4,3 см, по селезеночной - 17,3±6,0см. Индекс застоя (ИЗ) более 0,1 обнаруживался в 69 (57,5%), менее 0,1 - в 51 (43,3%) случаев, соответственно. Спленоренальный индекс (СПИ) до 50% был выявлен у 48 (40,0%), от 50 до 100% - у 52 (43,3%) и более 100% - у 20 (16,7%) больных.
ВРВП выявлялись у 73 (60,8%) больных ЦП. Отсутствие у 47 (39,2%) больных ВРВП связано с функционированием других путей коллатерального кровотока. Изолированные ВРВЖ имели место у 1 (0,8%) больного, включённого в наше исследование. По статистике частота развития желудочного варикоза колеблется от 6 до 78% (Сheung R.C. et. al., 2001). Такая вариабельность объясняется различной этиологией портальной гипертензии и ограничениями диагностической техники. ВРВЖ чаще развиваются при подпеченочной форме портальной гипертензии, чем при циррозе (Cheung R.C. et. al.,2001).
При эндоскопическом обследовании пациентов ЦП был выявлен ряд сопутствующих заболеваний верхних отделов желудочно-кишечного тракта. Так, эрозивный эзофагит обнаружен в 22 (18,3%), хронический антральный гастрит - в 48 (40%), язвенная болезнь желудка (ЯБЖ) в стадии обострения - в 3 (2,5%), хронический дуоденит - в 42 (35,0%); язвенная болезнь двенадцатиперстной кишки в стадии ремиссии - в 6 (5,0%), в стадии обострения - в 21 (17,5%) случаях. Существуют единичные исследования, в которых представлена структура сопутствующих заболеваний верхних отделов пищеварительного тракта у больных ЦП (Пручанский В.С., 1992; Гринберг Б.А., 1999). Результаты наших исследований, в целом, соответствуют литературным.
Для решения поставленных задач все больные ЦП были разделены на две группы. В основную группу вошли 53 (44,2%) пациента с наличием ПГГ, в контрольную - 67 (55,8%) пациентов с отсутствием ПГГ. Из 53 пациентов основной группы у 40 (75,5%) имела место ПГГ лёгкой степени и у 13 (24,5%) - тяжёлой степени. Данные о частоте выявления ПГГ при ЦП крайне противоречивы
Уважаемый посетитель!
Чтобы распечатать файл, скачайте его (в формате Word).
Ссылка на скачивание - внизу страницы.